Почему удаление метастазов в печени — показатель высшего мастерства хирурга

В рамках материалов о лечении онкологических заболеваний мы в своем блоге до сих пор не затронули такую ответственную область, как хирургия. Хотя именно хирургическое удаление опухоли – единственный радикальный метод лечения, существующий в онкологии. Радикальный метод – тот, который устраняет главную проблему и причину всех остальных тяжелых симптомов: злокачественное новообразование.
Международная клиника Медика24, прежде всего, – хирургический стационар с серьезной загрузкой: среди частных клиник в Москве наша – на первом месте по потреблению крови и кровекомпонентов, которые нужны при операциях.
Операции на печени – не самое главное и популярное направление работы клиники. Однако тот факт, что в нашем стационаре в принципе делают такие манипуляции, а не отправляют пациентов куда-то еще – это маркер и показатель высшей квалификации команды хирургов.
Операции на печени приравниваются к операциям на головном мозге и открытом сердце. Как правило, это седьмая категория сложности из 7 возможных.
При этом, успешное хирургическое лечение злокачественных новообразований в печени позволяет рассчитывать на продление жизни пациента: пятилетняя выживаемость в 40-50% при первичном раке печени или единичных метастазах – хороший результат.
К нам часто попадают пациенты, которых в других клиниках не стали оперировать по тем или иным официальным причинам. Но люди хотят воспользоваться вторым шансом, и мы им его даём.
В этой статье постараемся объяснить, из-за чего именно печень так часто требует внимания при лечении рака, почему не каждый хирург рискует ее оперировать и есть ли альтернативы скальпелю.
Место встречи: почему рак так часто дает метастазы в печень
Печень — удивительно многозадачный орган. Работу ее можно поделить на 3 направления.
- Депонирование. В печени организм хранит многие нужные вещи: энергетические резервы в виде гликогена; некоторые витамины (A, D, B12, К, РР); микроэлементы (главный из которых – железо). Также здесь постоянно находится весьма значительный объем крови. Если в организме в результате травмы образуется не предусмотренное природой отверстие, то этот кровяной резерв будет экстренно выброшен в основное кровяное русло и на время скомпенсирует кровопотерю.
- Синтез. Этот орган – «фабрика» важных гормонов, ферментов. Многие белки плазмы крови, в том числе те, благодаря которым кровь сворачивается, когда нужно, но не слипается в тромбы в обычной жизни – образуются именно здесь. Но главное, печень производит желчь, компонент здорового пищеварения.
- Детокс. Печень – уникальна тем, что умеет обезвреживать яды, токсины, аллергены и прочие опасные вещества, попавшие в организм извне, а также возникшие как продукт нашего обмена веществ.
Все эти важные функции печени обеспечиваются ее особенной системой кровоснабжения.
За минуту через печень проходит около 1,5 литров крови. Примерно четверть этого объема поступает по печеночной артерии, остальные 75% — по воротной вене от кишечника.
Внутри печени находятся синусоиды – специальные капилляры, в которых артериальная кровь смешивается с венозной и уже эта смесь «фильтруется» гепатоцитами (клетками печеночной ткани): полезные и питательные вещества запасаются, токсины в результате сложных химических реакций обезвреживаются. Затем кровь, прошедшая все этапы «обработки», попадает в печеночную вену и возвращается к сердцу.
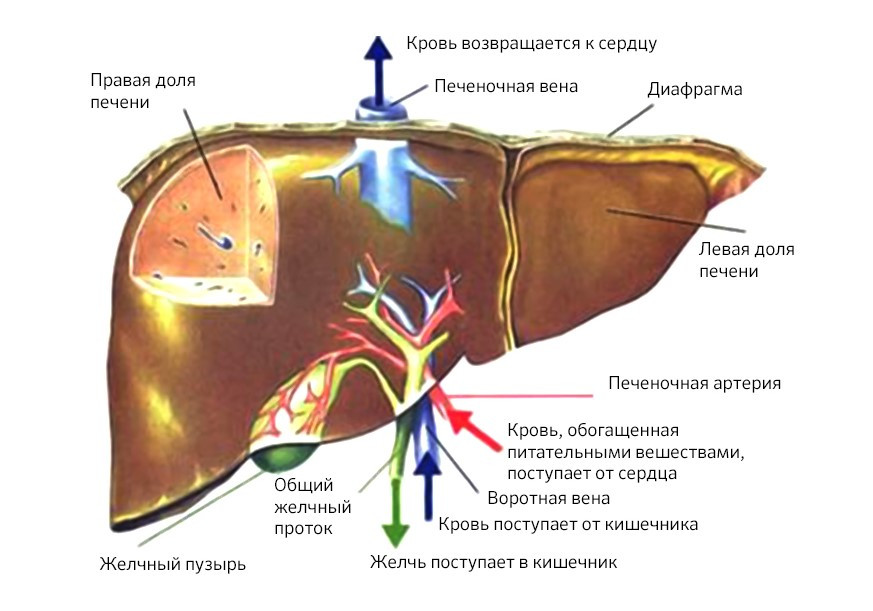
Схема кровообращения в печени
Но эта же замечательная система, которая позволяет печени фильтровать 2 000 л крови в сутки, способствует и распространению раковых клеток. Они с кровотоком разносятся по организму, а печень, пропускающая и задерживающая в себе все лишнее, таким образом становится мишенью для метастазов.
Опухоли печени: сложно найти, легко запустить, иногда невозможно вырезать
По статистике, первичная опухоль печени – гепатоцеллюлярный рак – встречается реже, чем метастазы в этом органе от других злокачественных новообразований. Общее количество больных с метастазами в печени в России составляет более 100 000 – в разы больше, чем пациентов с первичными опухолями печени и внутрипеченочных желчных протоков (их менее 15 000).
Но практически все злокачественные новообразования метастазируют именно в печень. Рак толстой кишки (колоректальный рак) делает это в 50% случаев. В 30% случаев здесь возникают метастатические поражения при меланоме и раке молочной железы.
Наш ведущий хирург-онколог в этой области, Антон Александрович Иванов, приводит один из самых интересных примеров в своей практике.
«Пациентка с метастазами рака молочной железы в печени. Обычно такие случаи не принято оперировать вообще. Но при обследовании мы выяснили, что печень – единственный орган, который поддался метастазированию. Это было редкой удачей, и хирурги приняли коллегиальное решение: оперировать.
А когда при подготовке к операции сделали биопсию метастазов, выяснилось, что в печени раковые клетки мутировали, и изначальный HER2-отрицательный статус опухоли поменялся, стал HER2-положительный, 3+. Значит, болезнь чувствительна к Герцептину, эффективному средству против такого вида рака. Пациентке удалили метастазы, резецировали половину печени. Прошло более 10 лет, она получает препарат и до сих пор жива. Когда приезжает на обследования, жалуется не столько на самочувствие, сколько на хулиганов-внуков».
К сожалению, и рак печени, и метастазы в ней часто бывают диагностированы в уже запущенном состоянии.
Сидит тихо: почему рак печени обнаруживают слишком поздно
Причины такой ситуации являются обратной стороной «суперспособностей» органа. Печень имеет огромный запас прочности: чтобы справляться со своими обязанностями, ей бывает достаточно 15-20% здоровой паренхимы (ткани печени).
«Опухоли же сами по себе не болят, а просто используют ресурс здоровых тканей. Так и получается, что пораженная опухолью печень может вообще не подавать сигналов до тех пор, пока заболевание не затронет более половины органа – а это III-IV стадия: 58% первичных опухолей печени выявляются в России в состоянии запущенного процесса», – поясняет Антон Александрович.
При этом УЗИ и даже КТ могут пропустить узел в печени, если он еще совсем маленький, и не в 100% случаев такие исследования дают понять точный размер, очертания и природу очага.
Эту диагностическую сложность можно преодолеть: использовать при МРТ гепатотропные (т.е., действующие прицельно на печень) контрастные препараты. Всего их три, в России с 2007 г. разрешен и рекомендован к применению один: Примовист. Он способен накапливаться именно в гепатоцитах, а вот злокачественные опухоли его не «впитывают», за счет этого становятся максимально отчетливо видны на снимках.
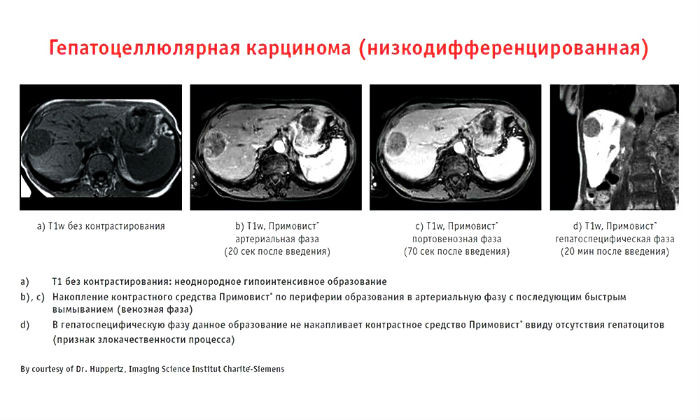
Пример работы контрастного препарата Примовист
Сегодня этот препарат является золотым стандартом при МРТ-диагностике опухолей печени, гепатологи в международной клинике Медика24, применяют его обязательно, чем обеспечивают должный уровень точности.
Но, к сожалению, во многих регионах ситуация сложнее: найти там клиники, которые знают и используют Примовист, по-прежнему трудно, как 10 лет назад.
Почему не любой хирург может делать операции на печени
Даже обнаружив в печени опухолевый очаг, не каждый врач сможет его удалить: работать в гепатопанкреатобилиарной зоне хирургу сложнее, чем с первого раза прочитать вслух слово «гепатопанкреатобилиарная».
Эта зона включает печень (греч. hepar), поджелудочную железу (лат. pancreas), желчный пузырь (лат. vesica biliaris) и желчные протоки. Все эти органы тесно связаны анатомически и функционально.
Большинство вмешательств в других областях хирургии проходит на одной небольшой конкретной локализации, а если речь идет о резекции (удалении части) печени, то объем работы велик, даже при затрагивании одного-двух сегментов.
Сложно это, во-первых, чисто технически.
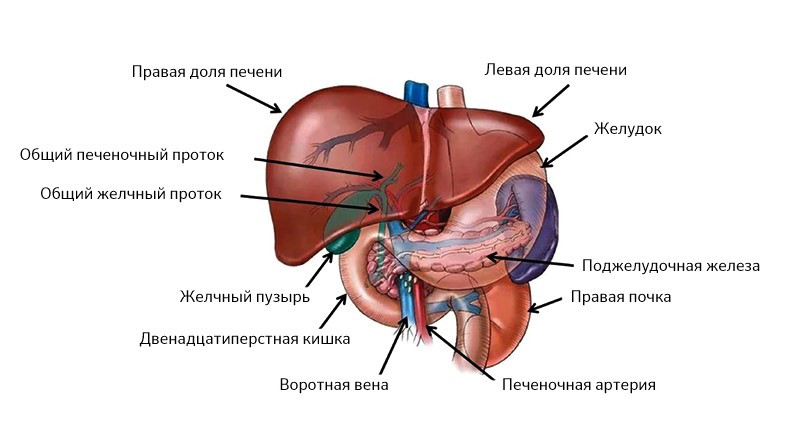
Печень находится по правую сторону, поджелудочная – по левую, все их протоки объединяются в один и выходят в двенадцатиперстную кишку
Печень весьма сложно устроена, она состоит из сегментов и долей, между которыми есть связки, все они буквально опутаны и пронизаны венами, артериями и желчными протоками.
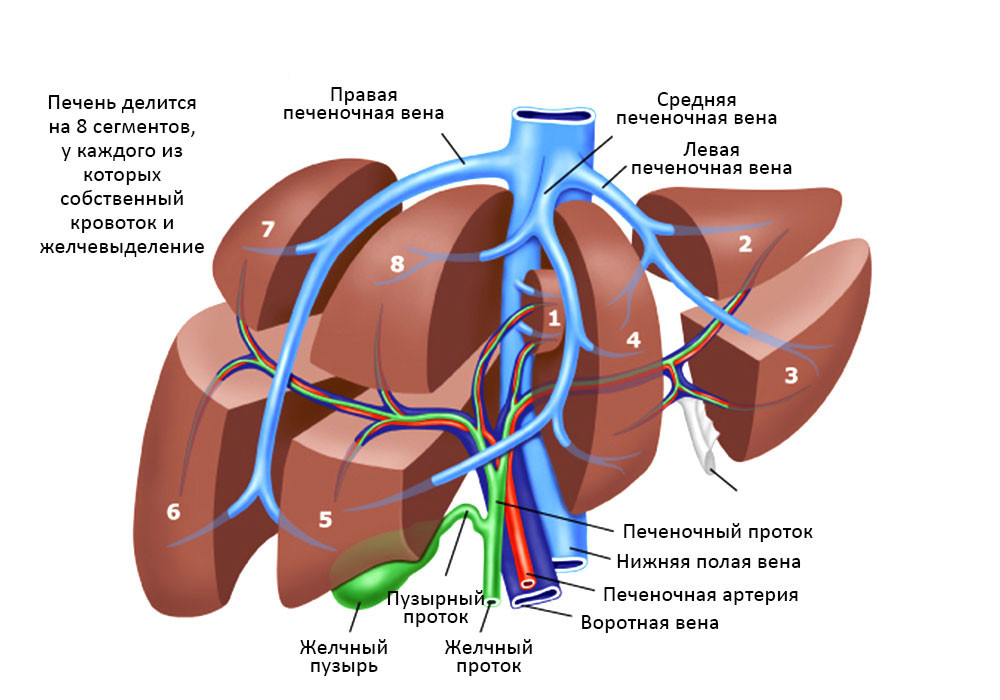
Взаимосвязи сегментов печени, желчных протоков и кровеносных сосудов
Есть риск в том, что в этой области расположен большой сосудистый пучок, все происходит очень близко к нижней полой вене, печеночной артерии: это большие магистральные сосуды. Сама по себе печень – сильно кровоточит. Соответственно, существует опасность серьезной кровопотери, операция должна быть одновременно максимально быстрой и исключительно аккуратной.
Совершать такое вмешательство должен человек, обладающий большим опытом проведения данных операций, а счет таких специалистов идет на единицы. У нас в международной клинике Медика24 таких сразу двое, и пациенты часто приходят к ним по направлению от коллег из других (весьма уважаемых) лечебных учреждений, где, тем не менее, нет специалистов с достаточными навыками.
Как проходит операция: контроль рисков и принятие решений в режиме «онлайн»
К операциям на печени и врач, и пациент тщательно готовятся, чтобы все прошло максимально предсказуемо. Антон Александрович Иванов подробно объяснил, как хирург-онколог и его бригада готовится к операции на печени, и что стараются предусмотреть всё.
«Для того, чтобы точно определить объем и способ вмешательства, проводят все необходимые исследования. Область операции визуализируется с максимальной точностью. Учитываются результаты множества анализов. Например, при определенных инфекционных заболеваниях или снижении количества тромбоцитов в крови врач сначала подберет терапию для восстановления нормальных показателей и только потом назначит операцию.
Непосредственно в момент проведения вмешательства в операционной кроме врача находится целая команда специалистов, контролирующих жизнедеятельность пациента: анестезиологи, реаниматологи, трансфузиологи, операционная сестра. Конечно, сегодня даже зуб врач не удаляет в одиночестве, но операции на печени собирают в операционной самую большую бригаду.
Обязательно обеспечен запас компонентов крови – эритроцитарная масса, плазма, чтобы в любой момент при больших кровопотерях можно было их компенсировать. Мы в своей практике используем специальный прибор, Cell Saver, который из потерянной пациентом крови сразу же сепарирует (отделяет) эритроциты, и возвращает их обратно в его кровоток. «Свои» всегда благоприятнее, чем «консервированные» донорские эритроциты, даже подходящие по группе крови».
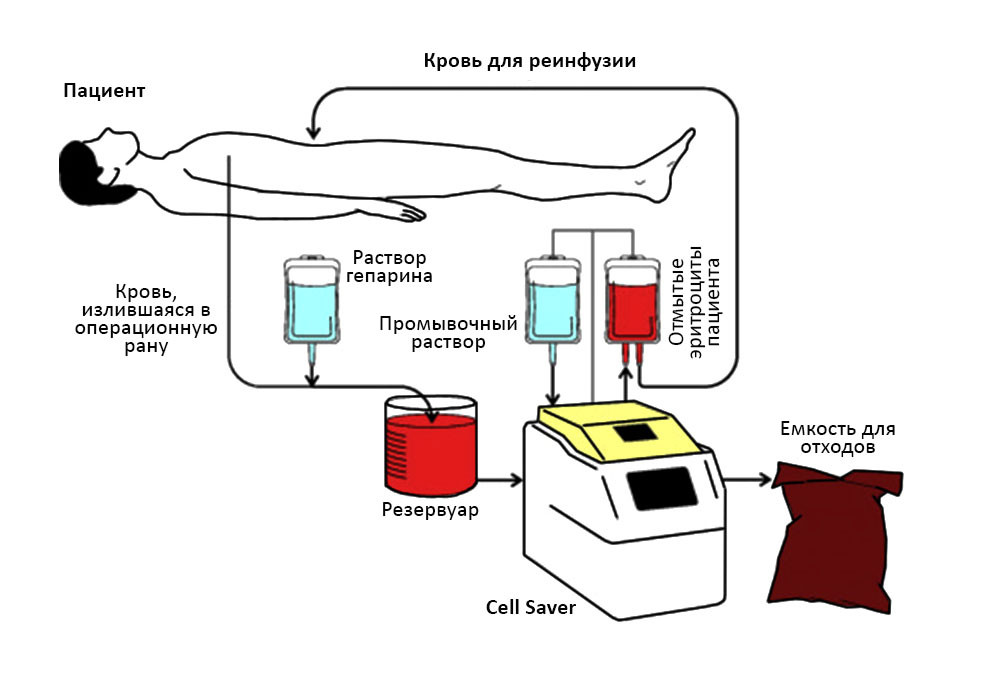
Кровь пациента поступает в аппарат Cell Saver, и он возвращает эритроциты пациенту
Довольно регулярно операции бывают симультанными (одномоментными): резекция печени проходит одновременно с другими вмешательствами. Удаляются и первичный очаг, например, в толстой кишке, и метастаз в печени.
Однако, даже при максимальной предсказуемости и полном контроле процесса, хирургам случается отходить от намеченного плана.
Например, в ходе операции по поводу первичной опухоли желудка может произойти случайная находка: небольшой одиночный метастаз в печени. В этом случае хирурги могут приглашать коллег, специалистов по операциям на печени, чтобы они провели свой этап: удаление часть печени.
Совместные операции хороши тем, что пациент подвергается наркозу и трудностям восстановительного периода только один раз.
По времени операция занимает от 1,5 часов (при резекции единичного метастаза) до 10-12. «В моей практике самая длинная операция с одновременным удалением первичного очага в кишечнике и метастазов в печени продолжалась 15 часов, – вспоминает доктор Иванов, – но это случай, скорее, исключительный».
Не все опухоли одинаково операбельны
Размер имеет значение. Если опухоль велика, успела «съесть» слишком много здоровой ткани, то удаление ее может оказаться бессмысленным. Чтобы пациент гарантированно перенес операцию, от печени после удаления части должно остаться не менее 30%. При фиброзе, жировом гепатозе или циррозе (а они часто сопровождают рак печени или предшествуют ему) этот показатель увеличивается до 35-40%, иначе оставшаяся печень с этими патологиями не сможет адекватно функционировать.
Локализация очагов и их количество. Если метастазы множественные и «разбросаны» по нескольким сегментам, то удаление их бывает нецелесообразно: статистика показывает, что выживаемость при таких операциях не улучшается.
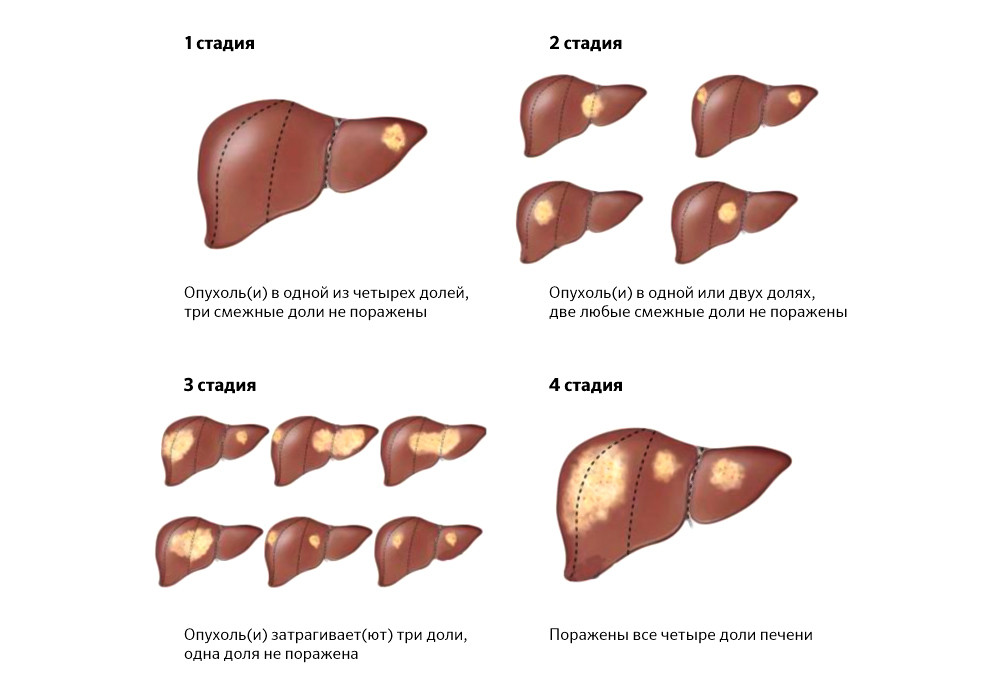
Распространенность опухолевых очагов иногда делает хирургическое лечение невозможным
Противопоказания. Это такие состояния здоровья пациента, которые делают успех предполагаемой операции статистически минимальным.
- Канцероматоз брюшины (карциноматоз – менее привычный на слух, но медицински более верный термин). Раковые клетки от первичного очага с током крови и лимфы: распространяются по брюшной полости и «прорастают» сразу в нескольких органах.
- Некупируемый асцит – скопление большого количества жидкости в брюшной полости. Кроме того, что это создает сложности при операции, асцит действует как фактор, провоцирующий распространение метастазов. Если его не удается контролировать, то высока вероятность, что метастазы быстро рецидивируют.
- Механическая желтуха. Опухолевый очаг, сдавливающий желчные протоки, нарушает отток желчи и провоцирует поступление билирубина (продукт распада гемоглобина) в кровь. Накапливаясь, он окрашивает склеры (белки глаз), кожу и слизистые пациента в желтый цвет. Это опасно: билирубин токсичен и утяжеляет состояние больного.
Однако, даже для таких пациентов, кому недоступны хирургические вмешательства, существуют методы лечения.
Альтернативы скальпелю
В случаях, когда пациент столкнулся с невозможностью удалить новообразование в печени классическим хирургическим путем, есть интервенционная онкология и эндоваскулярная («внутрисосудистая») хирургия.
Гепатологи в международной клинике Медика24 активно пользуются ими, чтобы повысить показатели выживаемости. Как и у классических операций, у этих методов также есть ограничения, но благодаря им многие наши пациенты с нерезектабельными опухолями печени получили второй шанс на продление жизни.
Химиоэмболизация сосудов, питающих опухоль – основной способ эндоваскулярного лечения рака печени. Тонкий катетер, вводимый через бедренную артерию, продвигается непосредственно в сосуд, кровоснабжающий ткань опухоли, и подает в него препарат, содержащий микрокапсулы из специального медицинского пластика. Они механически перекрывают кровоток, лишая опухолевые клетки питания, и выделяют лекарство против роста опухоли, причем прямо в очаг поражения и в высокой концентрации.
Этот метод способен сократить объем опухоли в печени, а, значит, в ряде случаев – сделать возможным один из вариантов хирургической резекции.
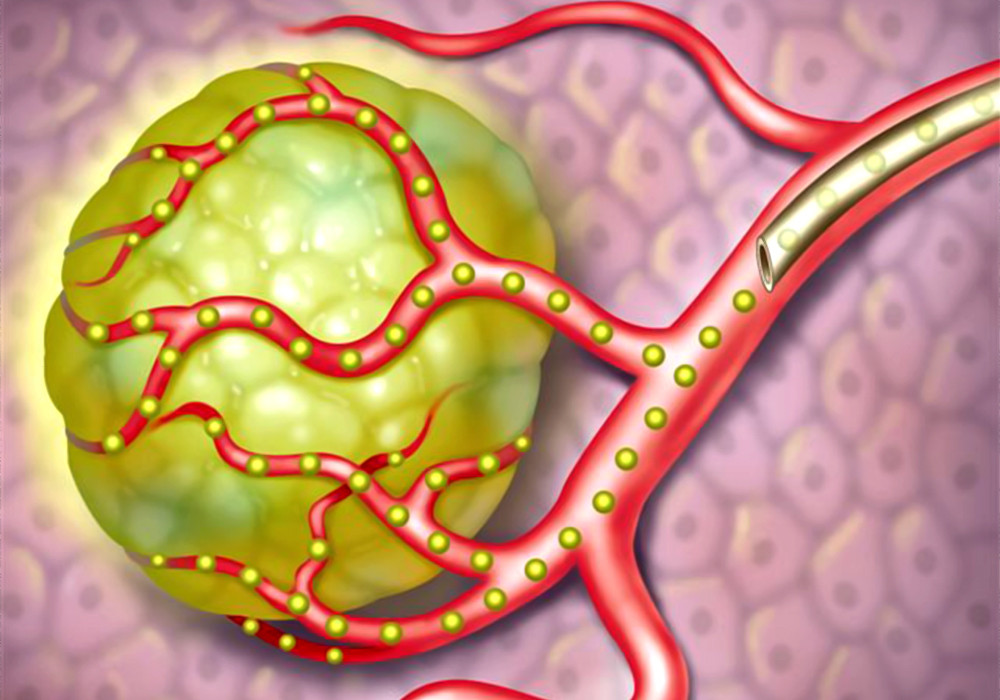
Схема введения эмбол (микрокапсул) через катетер прямо к опухоли
Радиочастотная аблация опухоли. Через прокол в коже непосредственно к опухолевому очагу подводится тонкий электрод, на конце которого радиочастотный импульс создает высокую температуру. И хирург прицельно «выжигает» новообразование.
Стентирование. Установка стента (расширителя) в сдавленный опухолью желчный проток или сосуд помогает побороть, например, механическую желтуху, наладить кровоток и отток желчи – т.е. убрать одно из основных противопоказаний для хирургического вмешательства.
Это самые популярные у нас в клинике методы. В других случаях мы применяем и криодеструкцию (разрушение опухоли низкими температурами), и гипертермическую химиотерапию HIPEC (против канцероматоза брюшины), и иные подходящие методы.
Проблемы и прогнозы в хирургическом лечении рака печени
«Нехватка грамотных хирургов – самая очевидная трудность, с которой сталкиваются пациенты, – считает Антон Александрович Иванов. – Я поработал за 19 лет и в государственной, и в частной медицине, и везде есть врачи-энтузиасты, не имеющие достаточно опыта, которые говорят: «Сейчас вырежем!», берут больного на операционный стол, но проводят операцию не в том объеме, какой был нужен, например. К сожалению, прогноз у таких пациентов не улучшается после операции».
Есть врачи, кто честно признает, что таких операций не делает, и направляет больного в крупные центры, в столицы. С одной стороны, это безопаснее, чем хирург-недоучка, с другой – попасть на бесплатное лечение такому пациенту крайне сложно. Даже в системе ОМС операция на печени не входит в стандарт оказания медпомощи. Это высокотехнологичное хирургическое вмешательство, выполняемое по квотам.
В любом случае, пациент должен помнить, каким бы пугающим не был вердикт, необходимо получить второе мнение: это справедливо не только в терапии, клинической онкологии, но и в хирургии.
У нас в международной клинике Медика24 хирурги и гепатологи, несмотря на свой внушительный опыт, каждую операцию на печени обязательно обсуждают коллегиально, чтобы принять максимально взвешенное решение.
Цена. Для тех, кому не повезло добиться квоты на бесплатную операцию, хирургическое лечение опухолей печени стоит серьезных денег. В рамках нашего частного стационара, например, сама резекция, плюс нахождение в клинике, пред- и постоперационные исследования, реанимация – стоят порядка 700 000 р.
За рубежом, при том, что используются те же технологии и присутствуют те же риски, операция на печени при метастатическом поражении стоит в 6 раз дороже: от 60 000 евро.
Трудности с трансплантацией. Для каждого из пациентов с нерезектабельными опухолями и наличием противопоказаний к иным вмешательствам, в идеале, всегда должен оставаться последний шанс: пересадка печени. Но в России трансплантология пока отстает от мирового опыта.
Во многом – из-за проблем административного характера. Не до конца отрегулировано законодательство и выдача лицензий на осуществление пересадок донорских органов; большой лист ожидания, причем списки нуждающихся в пересадке не объединяются по регионам. В ЕС, например, система контроля донорских органов централизована: подходящая печень, появившаяся в одной из стран, может быть оперативно привезена в другую страну, где она экстренно необходима.
К тому же проблема – в общественном сознании. В Западной Европе или США согласие, скажем, племянницы отдать часть печени для пересадки дяде – достаточно обыденный сюжет. У нас – родственники отказываются становиться донорами. Не все люди знают, насколько успешно восстанавливается печень, от которой отняли часть, но и не все хирурги готовы рискнуть двумя жизнями, а не одной.
Надежда на биоинженерные разработки: судя по текущим работам в этом направлении, лет через 20 ученые научатся «выращивать» искусственную печень в нужных количествах. Искренне надеемся застать этот момент.
А пока светлые умы исследователей придумывают, как решить проблему нехватки донорского материала, золотые руки наших хирургов обретают новый опыт.
Методика ALPPS (англ. Associated Liver Partition and Portal vein ligation for Staged hepatectomy), описанная и опробованная немецкими хирургами в 2012 году, расширяет возможности для хирургического лечения опухолей печени, ранее считавшихся нерезектабельными.
Смысл этой двух этапной операции в том, чтобы не удалять пораженную опухолью часть печени сразу, а отделить ее от здоровой ткани, разделить их кровоток и как бы сделать пациенту две автономных печени. После подождать 6-8 дней, пока оставшийся «кусочек» здоровой ткани подрастет до размера, достаточного для выполнения своих функций, и удалить метастазы пораженной части в полном объеме.
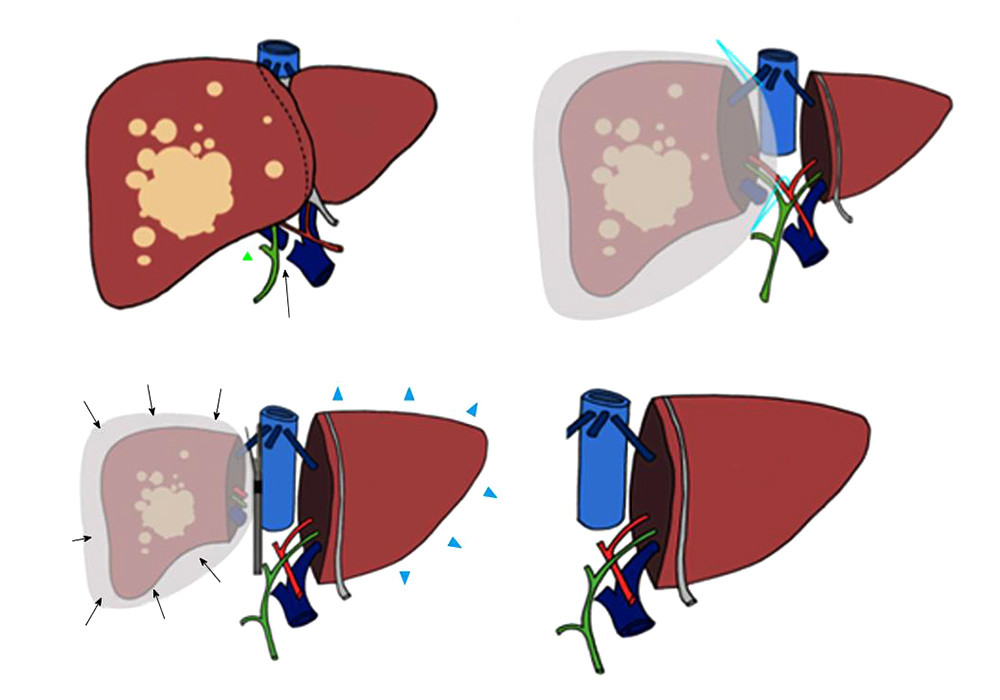
За неделю левая доля печени вырастает до размеров, позволяющих нормально работать
В России ALPPS пока применяется не повсеместно, но тот опыт, который уже есть у наших отечественных коллег, показывает столь же успешные результаты, как и у зарубежных хирургов.
Развитие эндоскопической хирургии. Техническое оснащение все же развивается быстро. Сейчас мы можем, используя тонкие гибкие микроинструменты, введенные в два прокола кожи, вылечить человека, удалить целый орган и т.д. Хирурги могут проводить очень сложные манипуляции, которые не были возможны 20-30 лет назад. Качество картинки с микроскопических камер при таких операциях улучшается каждый год.
Главное – нужно достаточно мотивации и желания у врачей, чтобы учиться, осваивать эти технологии. И конечно, необходимы серьезные деньги на покупку сложного оборудования и обучение врачей. Оба этих фактора редко могут объединиться в лечебном учреждении, даже если это передовой научный институт. А среди частных клиник, мы – единственные, кто производит центральную резекцию печени.
Профилактика рака печени
Очевидный ответ: «Не злоупотреблять алкоголем». Постоянная алкогольная интоксикация приводит к гепатозу и циррозу печени: гепатоциты гибнут, а пустоты на их месте замещаются рубцовой соединительной тканью. Со временем это может приводить к печеночной недостаточности, а также к раку печени.
Около 5% гепатоцеллюлярного рака связаны с афлатоксином – крайне ядовитым веществом, которое вырабатывает грибки, паразитирующие на арахисе, кунжуте, подсолнечных семечках, кукурузе, рисе и других культурах. Жители цивилизованных стран сталкиваются с ним нечасто, но он, тем не менее, весьма опасен, если съесть зараженные таким грибком продукты: яд необратимо повреждает клетки печени.
Однако, самым существенным фактором риска, по статистике, более опасным, чем алкоголь, сегодня является заражение вирусными гепатитами. Полвека назад это было проблемой в Азии и Африке, а сегодня заболеваемость гепатитами B и C в Европе и, в том числе, в России, приводит к росту появления первичного рака печени. Причем случается, что гепатит не проявляет симптомов, и люди могут долгое время не знать, что являются носителями вируса.
Поэтому не нужно пренебрегать прививками от гепатита B и ежегодно проверяться на наличие гепатита C – от него прививок пока не изобрели.
Регулярно проверяться – принципиальная основа основ успешной профилактики или, как минимум, ранней диагностики (а значит, эффективного лечения).
«Чем раньше выявлена опухоль, тем больше шансов у пациента на успешное радикальное лечение, хирургическим путем, – напоминает доктор Иванов. – Поэтому каждый хирург в международной клинике Медика24 скажет вам: залог успеха – диспансеризация. Ее по-прежнему можно проходить по ОМС. Но поскольку обязательной форме ее больше не существует, о своем здоровье вам лучше позаботиться добровольно: делайте узи, сдавайте онкомаркеры, адекватные для вашего возраста, выясните семейный анамнез».
И аккуратнее выбирайте орехи. На всякий случай.
Содержание
- Место встречи: почему рак так часто дает метастазы в печень
- Опухоли печени: сложно найти, легко запустить, иногда невозможно вырезать
- Сидит тихо: почему рак печени обнаруживают слишком поздно
- Почему не любой хирург может делать операции на печени
- Как проходит операция: контроль рисков и принятие решений в режиме «онлайн»
- Не все опухоли одинаково операбельны
- Альтернативы скальпелю
- Проблемы и прогнозы в хирургическом лечении рака печени
- Профилактика рака печени
ПОПУЛЯРНОЕ
- Вскрытие паратонзиллярного абсцесса
- Дренирование желчных протоков при механической желтухе
- Осмотр под лампой Вуда
- Оментэктомия (удаление большого сальника)
- Рассечение девственной плевы
- Эпицистостомия
- Аппендэктомия
- Удаление инородного тела из влагалища
- Установка колостомы
- Химиотерапия при раке с метастазами
